Чем обработать черноплодную рябину от болезней весной: как и когда опрыскивать
О чем статья:
Определение болезни. Причины заболевания

Синдром Рейно (Raynaud’s syndrome) — это спазм сосудов кистей или стоп в ответ на холод или эмоциональный стресс. Из-за спазма в ткани пальцев перестаёт поступать кровь, поэтому при синдроме Рейно пальцы на короткое время немеют, становятся бледными, холодными и теряют чувствительность.
Синонимы — болезнь Рейно, феномен Рейно.
Распространённость синдрома Рейно
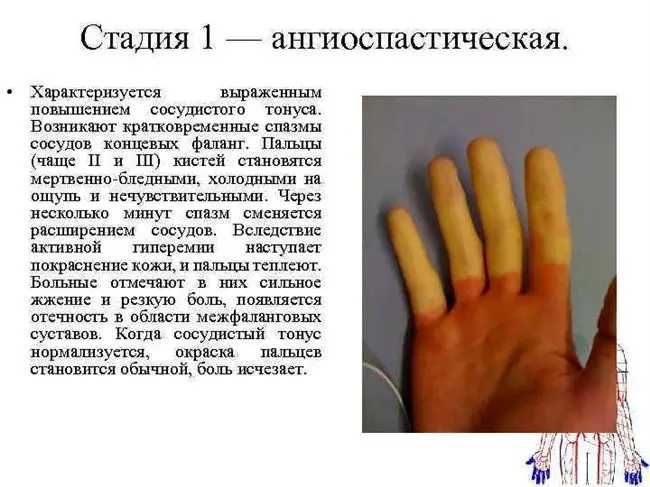
Синдромом Рейно страдает в среднем 3–5 % населения. Больше всего заболевших выявляется в возрасте 20–30 лет. Женщины болеют чаще мужчин, по данным разных авторов, в 2–9 раз. При этом среди детей и людей старше 50 соотношение мужчин и женщин с этой патологией примерно одинаковое [1][2][4].
Синдром Рейно бывает первичным и вторичным:
- первичный синдром (идиопатический, или болезнь Рейно) развивается как самостоятельное заболевание и встречается более чем в 80 % случаев;
- вторичный синдром — это проявление или осложнение других патологий.
Причины синдрома Рейно
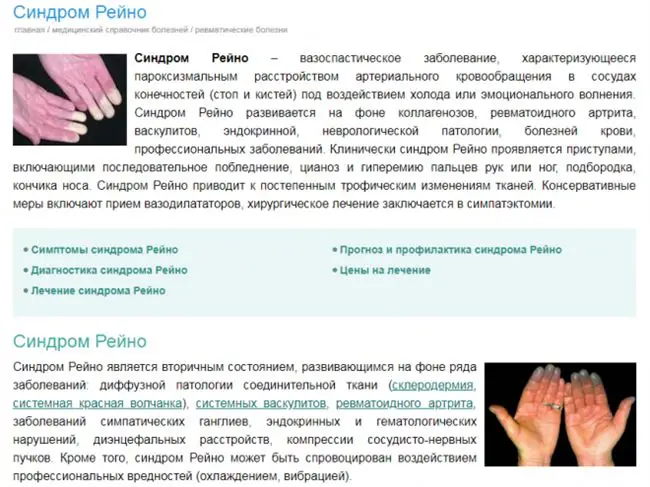
Первичный синдром связан с нарушениями в работе автономной нервной системы, но причины этих нарушений до конца не ясны [2][3].
Возможные причины вторичного синдрома:
- системные заболевания соединительной ткани: системная склеродермия (синдром Рейно присутствует в 95 % случаев этого заболевания), системная красная волчанка, синдром Шёгрена, дерматомиозит, полимиозит и др.;
- васкулиты: гранулематоз с полиангиитом (гранулематоз Вегенера), узелковый полиартериит, синдром Чёрджа — Стросса, гигантоклеточный артериит и др.;
- другие сосудистые заболевания: атеросклероз, артериовенозная фистула, синдром вибрации руки, синдром канала Гийона и др.;
- гематологические нарушения: множественная миелома, полицитемия, криоглобулинемия, антифосфолипидный синдром и др.;
- злокачественные опухоли: рак лёгких, кишечника, женских половых органов, предстательной железы и др.;
- болезни нервной системы и нейровегетативные расстройства: идиопатическая периферическая нейропатия, синдром запястного канала, рефлекторная симпатическая дистрофия и др.;
- эндокринные заболевания: гипотиреоз, сахарный диабет, акромегалия, феохромоцитома и др.;
- воздействие лекарственных средств и токсических веществ: химиотерапии, Циклоспорина, симпатомиметиков, наркотиков, никотина, мышьяка, органических растворителей и др.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Лечение синдром Рейно
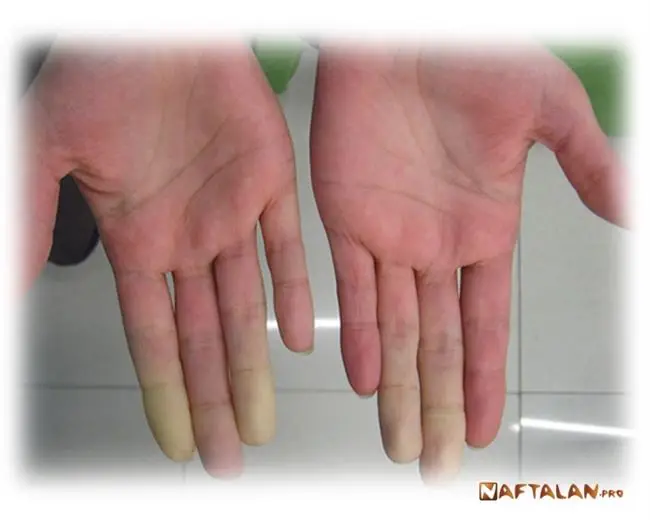
Лечение синдрома Рейно включает консервативные и хирургические методы.
Консервативное лечение

Терапию всегда начинают с консервативных методов и продолжают не менее двух лет. Один курс длится не меньше двух месяцев, в год нужно проводить два курса.
При вторичном синдроме Рейно в первую очередь лечат основное заболевание, которое вызывает спазм сосудов пальцев. Терапия при этом проводится длительно, часто препараты нужно принимать всю жизнь [2][3][6].
При синдроме Рейно назначают препараты, которые помогают снять спазм и расширить просвет сосудов, уменьшить воспаление сосудистой стенки, улучшить кровообращение в капиллярах и питание тканей, снять боль и укрепить сосудистую стенку.
Из сосудорасширяющих препаратов в первую очередь назначают блокаторы кальциевых каналов дигидропиридиновой группы: Нифедипин, Амлодипин, Фелодипин. Примерно у третьей части пациентов могут возникать побочные эффекты: учащённое сердцебиение, снижение артериального давления, головная боль, отёки ног. При непереносимости дигидропиридинов назначаются другие блокаторы кальциевых каналов: Дилтиазем, Верапамил, Флуоксетин, однако они менее эффективны.
Ингибиторы обратного захвата серотонина (Флуоксетин, Кетансерин) назначают, если синдром Рейно связан с эмоциональным стрессом [1][2][3]. Хороший результат даёт также применение препаратов из групп симпатолитиков (Изобарин, Резерпин, Допегит и др.) и альфа-адреноблокаторов (Празозин). Эти препараты блокируют симпатическую нервную систему, которая вызывает спазм сосудов.
Сосудорасширяющие лекарства различных групп могут применяться вместе, если лечение препаратом одной группы недостаточно эффективно.
Если болезнь прогрессирует, а сосудорасширяющие препараты первого ряда не помогают, больным внутривенно вводят стабильные аналоги простагландинов (простаноидов). В России зарегистрированы два препарата из этой группы: Илопрост и Алпростадил. Простаноиды оказывают выраженный сосудорасширяющий эффект, предотвращают слипание тромбоцитов, уменьшают воспаление сосудистой стенки и сосудистую проницаемость. Илопрост оказался эффективнее блокаторов каналов кальция, особенно у пациентов с язвами на пальцах. Но простаноиды значительно повышают риск развития инфаркта миокарда и инсультов, поэтому перед их применением нужно оценивать возможность кардиоваскулярных осложнений [1][2][3][10].
При неэффективности простаноидов применяются антагонисты эндотелина-1, которые блокируют сужение сосудов: Бозентан, Мацитентан и Амбризентан. Возможна комбинированная терапия простаноидами и антагонистами эндотелина-1.
При выраженном синдроме Рейно, если терапия недостаточно эффективна, могут применяться ингибиторы фосфодиэстеразы-5. Они применяются под контролем кардиолога из-за высокого кардиваскулярного риска.
Статины (препараты, снижающие уровень холестерина) целесообразно назначать пациентам с атеросклерозом. Эти препараты защищают стенки сосудов от повреждений [3].
В комплексной терапии синдрома Рейно используются ангиопротекторы и антиагреганты. Они улучшают состояние эндотелия, уменьшают вязкость крови и увеличивают кровоток в мелких сосудах.
Если лечение помогло уменьшить выраженность атак и предотвратить новые повреждения тканей, терапия считается успешной. Однако курс обязательно нужно пройти до конца, чтобы закрепить эффект лечения и снизить вероятность рецидива.
Хирургическое лечение
Показаниями к оперативному лечению считается ишемия III или IV степени с трофическими изменениями фаланг пальцев, не поддающаяся консервативной терапии в течение двух лет [11]. Среди хирургических методов применяют десимпатизацию (симпатэктомию) и ампутацию.
Десимпатизация — это пересечение нервов, которые отвечают за сужение и расширение сосудов. Эффективность симпатэктомии до сих пор является предметом спора, поэтому выполняют её нечасто.
Менее чем у 1 % больных приходится ампутировать поражённые пальцы — это крайняя и вынужденная мера [2].
Прогноз. Профилактика

При неосложнённом орнитозе прогноз, как правило, благоприятный. Пациенты выздоравливают в среднем за две недели. В хроническую форму болезнь переходит редко.
Если есть отягчающие обстоятельства, например пациент пожилого возраста с множественными сопутствующими болезнями или страдает иммунодефицитом, прогноз серьёзный, вплоть до летального исхода. Однако такие случаи редки — при адекватном лечении антибиотиками от орнитоза погибают менее 1 % пациентов [4].
Специфическая профилактика (вакцина) не разработана.
Меры неспецифической профилактики:
- покупать птиц только в магазинах с лицензией, где перед продажей их должны обследовать;
- соблюдать правила ухода за птицами: содержать клетки в чистоте, избегать сухой уборки и использовать безопасное дезинфицирующее средство, менять пищу и воду ежедневно, избегать перенаселённости клеток и не ставить их слишком близко, при необходимости использовать барьеры;
- своевременно изолировать и лечить больных птиц, при контакте с ними надевать маски и перчатки, после контакта с пернатыми и их помётом тщательно мыть руки с мылом;
- избегать скопления голубей, не кормить их [1][4][7][8].
Статья составлена по следующим материалам:






